Menu
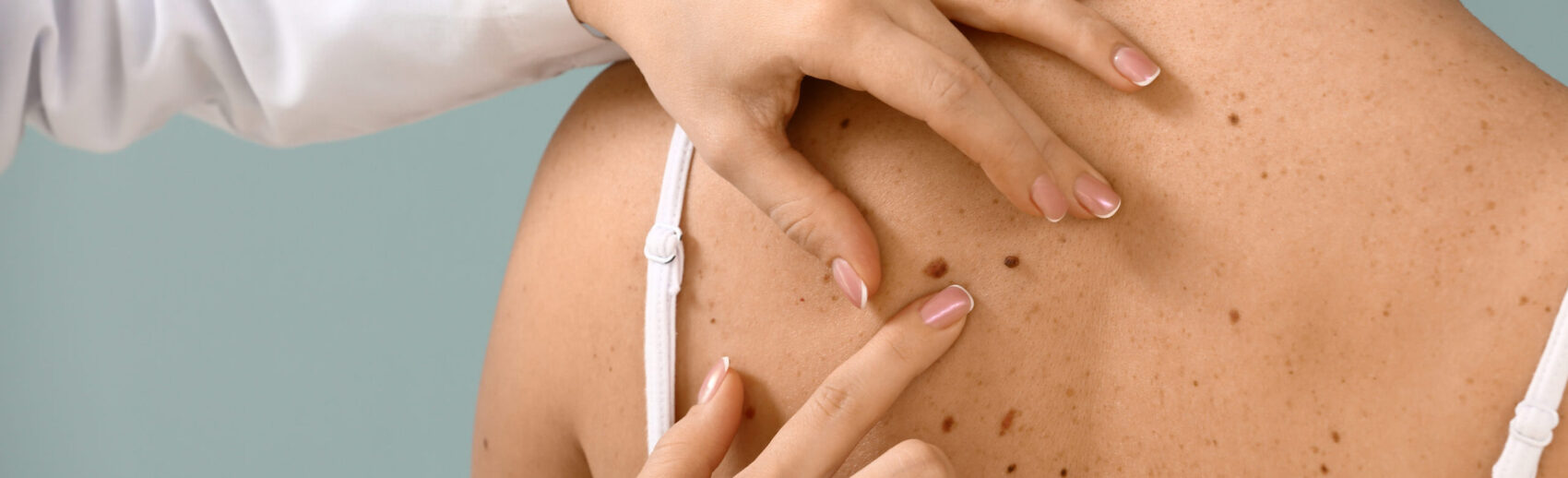

Un mélanome est l’une des formes du cancer de la peau. Il se développe au départ des mélanocytes ou cellules pigmentaires.
Contrairement à la plupart des autres cancers de la peau, le mélanome peut rapidement devenir invasif. Des cellules cancéreuses s’échappent alors de la tumeur d’origine. Elles peuvent ensuite s’installer dans d’autres organes, à distance, pour y former des métastases. Ces métastases sont constituées de cellules cancéreuses provenant du mélanome d’origine. Elles doivent donc être traitées comme un mélanome.
En savoir plus sur :
Il existe différents facteurs de risque qui favorisent l’apparition d’un mélanome. Le plus important est l’exposition aux rayons ultraviolets (UV) du soleil (naturels) et/ou des bancs solaires (artificiels).
En savoir plus sur les facteurs de risque :
Limiter son exposition aux rayons UV est le meilleur moyen de réduire le risque de mélanome.
Vérifiez l’indice UV. Appliquez les 3 conseils de base lorsque l’indice UV est égal ou supérieur à 3 (ombre, vêtements, crème).
Les mesures de prévention pour réduire le risque de mélanome sont :
Vous faites partie d’un groupe à risques ? Votre peau présente des anomalies (taches suspectes, blessure qui ne guérit pas…) ? Parlez-en à votre médecin.
Un mélanome peut se former soit au niveau d’une zone de peau sans tache pigmentée préalable, soit sur un grain de beauté existant. Toute apparition/modification d’une tache pigmentée chez l’adulte doit donc être source d’attention, surtout si elle présente les caractéristiques suivantes, résumées par la règle ABCDE :
Les anomalies suivantes peuvent apparaître par la suite au niveau de la tache suspecte :
Un mélanome n’a pas forcément une couleur sombre. Quelquefois, des cellules pigmentaires devenues malignes ne forment plus de pigments. De tels mélanomes sont dits “amélanotiques”. Comme ils ne présentent pas les caractéristiques habituelles, on a tendance à les prendre à tort pour des lésions bénignes.
Lorsqu’une personne consulte son médecin parce qu’elle présente un ou plusieurs des symptômes décrits ci-dessus et qu’il existe une suspicion d’un cancer de la peau, ce patient sera référé à un spécialiste, habituellement un dermatologue, parfois un chirurgien.
Ce cancer ne fait pas l’objet d’un dépistage systématique dans la population générale. Mais il peut être utile chez les personnes à haut risque.
Pour les autres personnes, il est possible d’effectuer un auto-examen des taches pigmentées de la peau en vue de découvrir un éventuel mélanome en utilisant la règle ABDCE (Asymétrie, Bordure, Couleur, Diamètre, Évolution).
En présence d’anomalies (symptômes), votre dermatologue ou votre médecin traitant (qui vous orientera alors vers un dermatologue) demandera des examens diagnostiques.
Si ces examens confirment la présence d’un cancer, ils seront complétés par un bilan d’extension pour préciser la nature exacte et l’étendue de la maladie. Ces informations sont indispensables pour déterminer les meilleurs traitements possibles.
En savoir plus sur les examens diagnostiques du mélanome
Une équipe médicale pluridisciplinaire spécialisée établit au cas par cas la meilleure stratégie de traitement possible. Le choix des traitements dépend du type de cancer, de son degré de développement (stade), mais aussi de l’état de santé global de chaque personne.
Les traitements principaux sont :
A tous les stades du traitement, la qualité de vie de la personne malade fait partie des priorités.
Dans tous les cas, l’équipe médicale met tout son savoir-faire pour préserver le mieux possible la qualité de vie, que ce soit à court, moyen ou long terme.
Le but d’un traitement est d’agir contre les cellules cancéreuses. Malheureusement, il peut aussi endommager des cellules saines et causer des effets secondaires. Ces effets secondaires sont très variables en fonction des traitements et d’une personne à l’autre.
Dans tous les cas, nous vous recommandons d’interroger votre médecin afin de savoir à quels effets secondaires vous devez vous attendre et à quoi vous devez faire attention.
Plus d’info sur les effets secondaires des principaux traitements
Le “Coordinateur de Soins en Oncologie” est un infirmier ou une infirmière spécialisée qui sera votre personne de contact privilégiée tout au long des traitements. Il ou elle fait partie intégrante de votre équipe soignante, assiste à toutes les réunions vous concernant et coordonne tous vos rendez-vous. Votre CSO est facilement joignable, par téléphone ou par mail, pour répondre à vos questions.
Le suivi après les traitements est très important. Votre équipe soignante vous proposera un planning individuel : consultations et examens complémentaires (prises de sang, imagerie, etc.) à un certain rythme, qui s’espacera progressivement au fil du temps. Si de nouveaux troubles ou symptômes font leur apparition entre deux contrôles, il est important d’en informer rapidement votre médecin.
Après la fin du traitement, il est nécessaire d’effectuer régulièrement des examens de contrôle. En effet, malgré tous les examens réalisés, il est possible que quelques cellules cancéreuses aient survécu ou se soient échappées de la tumeur pour atteindre d’autres endroits de l’organisme. Ce risque de dissémination est d’autant plus grand que l’épaisseur du mélanome est importante au moment du diagnostic. Le but de ces contrôles est de découvrir rapidement une éventuelle récidive pour pouvoir la traiter.
Lors des examens de contrôle, le médecin vérifie si les ganglions lymphatiques régionaux n’ont pas augmenté de volume, ce qui pourrait signifier un envahissement tumoral à leur niveau. Si tel est le cas, un nouveau traitement est alors nécessaire dans le but d’éviter une progression ultérieure de la maladie.
L’examen de contrôle comprend également l’examen de la cicatrice et de la zone cutanée située entre la cicatrice et les ganglions lymphatiques régionaux. L’objectif est de repérer d’éventuelles récidives locales ou des métastases.
Après un mélanome, un contrôle régulier de l’entièreté de la peau est recommandé. On sait en effet que ces personnes peuvent ultérieurement développer de nouveaux cancers de la peau. Il est important, lors de ces contrôles, de signaler au spécialiste les modifications que l’on aurait soi-même remarquées.
Une rémission signifie une diminution ou une disparition complète des signes de présence du cancer. Lorsque tous les signes ont disparu, on parle de rémission complète. Cela ne signifie pas toujours que la maladie a été totalement et définitivement éliminée. En effet, quelques cellules cancéreuses pourraient avoir survécu. Elles sont trop petites pour être détectées, mais peuvent être le point de départ d’une future récidive. Seul le temps permettra de s’assurer que ce n’est pas le cas. Et c’est à ce moment, avec un recul suffisant, qu’on parlera de guérison.
Tout dépend du type de cancer. Arbitrairement, la barre a été fixée à 5 ans. Mais pour certains cancers, il n’est pas nécessaire de patienter aussi longtemps pour parler de guérison. A l’inverse, certaines récidives peuvent (rarement) se manifester plus de 5 ans après la fin des traitements. En règle générale, plus une rémission se prolonge, plus il y a de chances d’être définitivement guéri.
Le cancer de la peau (mélanome) est le 5ème cancer le plus fréquent en Belgique.
En 2021, 338 personnes sont décédées de ce cancer en Belgique.
Les chiffres présentés sont des moyennes. Le pronostic individuel dépend notamment du stade du cancer.

Des professionnels pour répondre à toutes vos questions sur le cancer
